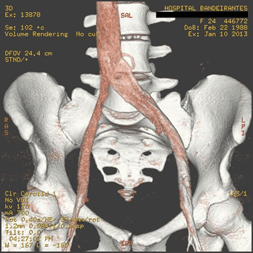
Figura 1 – Exame de flebografia mostrando intensa rede de colaterais, não visíveis na angiotomografia
A síndrome do compressão iliacocava, ou síndrome de May
Thurner, ou Cocket, é a compressão da veia ilíaca esquerda
pela artéria ilíaca direita, contra a coluna lombar, como forma
mais frequente. Apresenta, porém, outras variações de compressão.
O quadro clínico mais encontrado é do lado esquerdo, com a perna
pesada, inchada, com mais varizes, ou até ulceras e incomodando muito
o paciente. Outros sintomas, também encontrados, são dores às
relações sexuais ou cólicas aos fluxos menstruais.
A compressão desta veia leva a graus variados de dificuldade do retorno
do sangue, com diversos sinais e sintomas, desde edema e varizes no membro acometido,
até a trombose venosa profunda (TVP), passando por todos os estágios
de insuficiência venosa crônica (IVC). Alguns pacientes apresentam-se
muito sintomáticos.
Quando tais sintomas são intensos e limitantes, ou se ocorreu trombose,
o tratamento se faz necessário. Hoje em dia o tratamento endovascular
é considerado a melhor opção.
O diagnóstico desta síndrome deve ser feito, principalmente, pela
suspeita clínica, que vem do bom conhecimento da síndrome pelo
médico, e a confirmação feita por exames realizados nesta
seqüência: inicialmente um ultrassom Doppler, exame não invasivo
para a triagem, onde podemos ver sinais indiretos da compressão, como
a circulação colateral. Depois deste exame solicitamos uma angiotomografia,
que nos mostra, muitas vezes, a compressão e as colaterais. (Fig. 1)


Figura 1 – Exame de flebografia mostrando intensa rede de colaterais,
não visíveis na angiotomografia
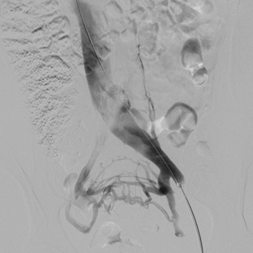
Para o diagnóstico de certeza e já provável tratamento, devemos fazer exames mais invasivos: alguns autores recomendam a flebografia, que é um exame de Raio X, com uso de contraste, mas como a compressão é antero-posterior, as imagens comuns podem ser totalmente normais. Devemos, então, fazer exames em outras incidências. Algumas vezes a compressão é lateral a veia, dando uma compressão que nós chamamos de “9 invertido”, impossibilitando um diagnóstico preciso, mesmo rodando o tubo do raio X em várias direções , o que leva o paciente a muita radiação e uso aumentado de contraste, que pode potencialmente lesar o rim e ainda ter um diagnóstico não preciso. (Fig. 2)
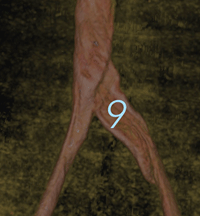
Figura 2 –Compressão em “9”
Outro exame é o IVUS, sigla
em inglês para ultrassom intra vascular (USIV), que tem a nossa preferência
como recurso diagnóstico, terapêutico e também de parâmetros
para a doença e de tratamento.
Através de uma punção inguinal, femoral, venosa ascendente,
colocamos fio guia na veia cava inferior e passamos o cateter de ultrassonografia
intravascular. Iniciamos a imagem já dentro da veia cava inferior, perto
da sua bifurcação, descendo em direção a femoral,
com velocidade controlada de 1 mm por segundo.
Este exame, nesta técnica, nos permite avaliar não só o
comprimento da lesão e as distâncias da cava e da bifurcação
ilíaca, mas também nos dá as medidas da veia ilíaca
pré e pós lesão e da própria lesão, funcionando
como o melhor método diagnóstico, ao nosso ver, e nos dando parâmetro
para o tratamento.
Consideramos como sendo uma redução de 50%, ou mais, da área
como positivo para o diagnóstico de compressão iliacocava (Fig.
3).
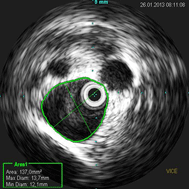
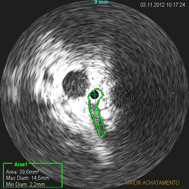
Figura 3 – Fotos de medidas de ares no USIV
Além de ser um método
diagnóstico, nos dá as medidas de área pré e pós
lesão, do comprimento da mesma e sua distância de outros reparos
anatômicos, o que nos permite maior precisão na escolha, e na colocação,
do stent
Consideramos um over size de aproximadamente 20% e optamos sempre pela colocação
de stent mais preciso, com característica de não encurtar e não
pular quando da sua liberação.
Após a liberação realizamos novas imagens com o USIV para
medida de área total, aonde se encontrava a compressão, para decisão
de uso de balão de dilatação ou não.
Este método possibilita à nossa equipe fazer punção
unilateral, apenas no lado acometido, e usar uma quantidade muito pequena de
contraste. Consideramos, ainda, que futuramente não mais utilizaremos
flebografia
Grupo Endovascular